 Тема статьи – классификация пролежней, как вовремя распознать различные стадии пролежней, какие существуют виды и степени пролежней. Эта информация поможет своевременно среагировать на опасность и обратиться к специалисту для грамотного решения проблемы.
Тема статьи – классификация пролежней, как вовремя распознать различные стадии пролежней, какие существуют виды и степени пролежней. Эта информация поможет своевременно среагировать на опасность и обратиться к специалисту для грамотного решения проблемы.
Родным, ухаживающим за лежачим или сидячим больным, бывает трудно разобраться, о каком поражении идет речь, и какие меры нужно принимать. Ведь пролежнем называется и незначительное повреждение кожи, которое можно устранить правильным уходом, и глубокие язвы на теле, представляющие угрозу для жизни.
Автор статьи: врач Климова В.В.
Оглавление
- Классификация пролежней
- Причины и факторы риска образования пролежней
- Стадии пролежней
- Классификация по стадиям пролежневого процесса
- Классификация пролежней по механизму возникновения
- Классификация пролежней по типу некроза
- Классификация по размеру
- Классификация осложнений пролежней
- Что делать при пролежнях в домашних условиях?
- Список литературы
 Как повысить свои шансы на выживание при встрече с вирусной инфекцией?
Как повысить свои шансы на выживание при встрече с вирусной инфекцией?
Что эффективно в домашних условиях и условиях карантина?
Ознакомьтесь с отзывами врачей и пользователей! Читайте новую статью врача Северо-Западного Государственного Медицинского Университета им. И.И. Мечникова, кандидата медицинских наук, доцента Рябчук Ф.Н.
Классификация пролежней
Для того чтобы понять, какие критерии лежат в основе той или иной классификации пролежней, важно разобраться в причинах их возникновения и особенностях развития у разных пациентов. В данной статье мы лишь кратко коснемся этой темы, более подробная информация представлена в материале «Пролежни: симптомы, причины и чем опасны».
Причины и факторы риска образования пролежней
Основная причина образования пролежней – это длительное пребывание человека в неподвижном положении. К ограничению подвижности могут приводить различные ситуации: травмы, заболевания, ограничивающие подвижность, выраженное истощение, психические заболевания, состояние комы и пр. Повреждения кожи, а затем и мягких тканей, в первую очередь, возникают на «выпирающих» участках тела, в которых между костной тканью и кожей имеется очень тонкая прослойка клетчатки (жировой ткани) и мышц.
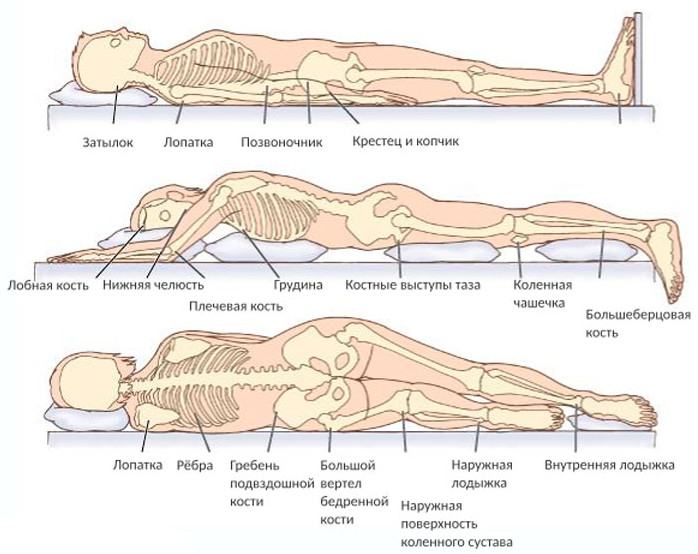
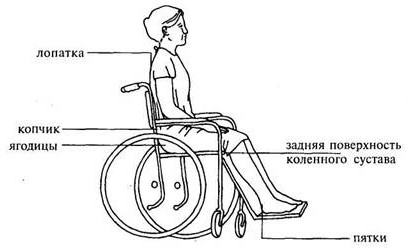
Если больной лежит на спине, пролежни чаще всего образуются в области крестца, копчика, грудного отдела позвоночника, пяток, реже – затылка, лопаток. В положении на животе чаще страдают колени, область подвздошных костей (выпирающие участки тазовой кости), выпирающая поверхность грудной клетки. В положении лежа на боку чаще всего поражаются ткани в области большого вертела бедренной кости и гребня подвздошной кости. У сидячих больных поражения чаще развиваются в области смыкания ягодиц, копчика, на пятках.
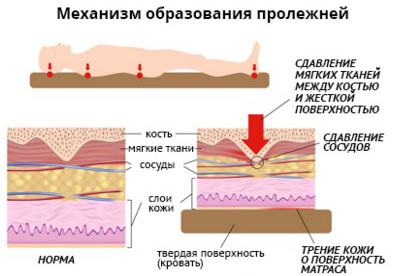 Как возникает пролежень? В участке, который подвергается давлению, происходит нарушение кровообращения, из-за чего клетки начинают страдать от нехватки кислорода и питательных веществ. Также из-за передавливания лимфатических сосудов, отвечающих за выведение продуктов жизнедеятельности клеток, начинают накапливаться шлаки и яды, отравляющие внутреннюю среду клетки.
Как возникает пролежень? В участке, который подвергается давлению, происходит нарушение кровообращения, из-за чего клетки начинают страдать от нехватки кислорода и питательных веществ. Также из-за передавливания лимфатических сосудов, отвечающих за выведение продуктов жизнедеятельности клеток, начинают накапливаться шлаки и яды, отравляющие внутреннюю среду клетки.
Кроме давления, важную роль в развитии повреждений кожи и глубжележащих мягких тканей играют такие факторы, как трение, смещение тканей, влажность – подробнее об этом можно прочитать здесь. Если воздействие факторов, вызывающих весь этот каскад повреждений, не прекращается, клетки начинают гибнуть – развивается некроз (гибель) тканей, распространяющийся на кожу, подкожно-жировую клетчатку и мышцы.
Также риск возникновения пролежней зависит от множества других факторов. Так, в Отраслевом стандарте «Протокол ведения больных. Пролежни», разработанном Министерством здравоохранения РФ, предлагается бальная система (шкала Ватерлоу) по оценке риска развития пролежней в зависимости от возраста, пола, наличия у больного сопутствующих заболеваний и пр. Ниже в таблице представлены некоторые из этих критериев:
|
Критерий |
Показатели |
Степень риска развития пролежней (в баллах) |
|---|---|---|
|
Пол |
Мужской |
1 |
|
Женский |
2 |
|
|
Возраст (лет) |
14-49 |
1 |
|
50-64 |
2 |
|
|
65-74 |
3 |
|
|
75-81 |
4 |
|
|
более 81 |
5 |
|
|
Питание (комплекция) |
Среднее |
0 |
|
Ожирение |
2 |
|
|
Истощение |
3 |
|
|
Некоторые заболевания и вредные привычки |
Сахарный диабет |
4 |
|
Болезни сосудов |
5 |
|
|
Анемия (малокровие) |
2 |
|
|
Курение |
1 |
|
|
Инсульт, болезни и травмы головного и спинного мозга, параличи |
6 |
|
|
Недержание |
Периодическое отведение мочи через катетер |
1 |
|
Недержание кала |
2 |
|
|
Недержание кала и мочи |
3 |
Также есть виды пролежней, которые возникают в результате давления и трения гипсовой повязки (или другого фиксирующего материала), сосудистого или мочевого катетера. Кроме того, одной из важнейших причин развития повреждения кожи и мягких тканей у малоподвижных больных является низкий уровень микровибрации. Микровибрационный фон организма создается благодаря сокращениям мышечных клеток, которые регистрируются не только во время физической активности, но даже в состоянии покоя и сна. Этот ценный ресурс, столь же важный для поддержания жизни, как воздух, вода, пища и тепло. Он необходим для протекания обменных процессов в клетках, направленного движения веществ по кровеносным и лимфатическим сосудам.
Достаточный уровень микровибрации также нужен для полноценной работы лимфатической системы, от которой зависит состояние иммунитета, способность организма избавляться от шлаков, ядов (образующихся в результате жизнедеятельности клеток, гибели микробов и пр.), а также выведение (утилизация) поврежденных и погибших клеток. Максимальное насыщение организма энергией микровибрации происходит благодаря физической активности – занятиям спортом, прогулкам, плаванию и пр.
У людей, лишенных в силу каких-либо причин возможности активно двигаться, и, особенно, у больных, прикованных к кровати или инвалидному креслу, развивается выраженный дефицит энергии микровибрации в организме. К каким нарушениям, способствующим развитию пролежней, это приводит?
- Страдает работа кровеносных сосудов, из-за чего нарушается доставка питательных веществ и кислорода в ткани (в том числе в клетки кожи и мышц).
- В клетках происходит нарушение обменных процессов, начинают активно накапливаться яды и шлаки, что ускоряет гибель клеток. Из-за нарушения работы лимфатической системы и других органов (печени, почек), отвечающих за процессы выведения из организма продуктов обмена, что также связано с дефицитом микровибрации, происходит накопление ядов и токсинов. Это приводит к отравлению организма, снижению функции органов и созданию благоприятной среды для развития болезнетворных бактерий.
- Ухудшение работы лимфатической системы приводит к снижению иммунитета, что также повышает риск развития инфекционных осложнений.
Таким образом, дефицит микровибрации ускоряет процесс гибели клеток кожи и мышц у больных, способствует накоплению в организме погибших клеток, шлаков и ядов, повышает риск присоединения инфекции: все это создает условия для развития и прогрессирования пролежней у лежачих пациентов.
Ситуация усугубляется тем, что лишенные возможности двигаться мышечные клетки начинают уменьшаться в размерах (атрофироваться), мышечная масса становится все меньше, что приводит к дальнейшему снижению уровня микровибрации в организме. В этой ситуации существенной поддержкой для организма является виброакустическая терапия – о её роли в лечении и профилактике пролежней будет рассказано далее.
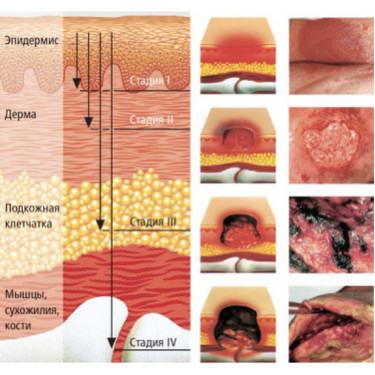
Стадии пролежней
Какие существуют стадии развития пролежней? В отечественной и зарубежной медицине существуют разные классификации, в основе которых лежат различные критерии оценки пролежней – внешние проявления и симптомы, глубина поражения тканей, причина возникновения, наличие осложнений и пр.
В Протоколе ведения больных с пролежнями – ключевом документе, на которые ориентируются все медицинские учреждения РФ, – представлена классификация, описывающая симптомы пролежней в каждой стадии. Данную классификацию иногда называют динамической. Такое определение подразумевает, что динамика процесса, то есть переход от одной фазы к другой, вовсе не является обязательным и непреложным, а зависит от многих причин и, прежде всего, от правильного ухода (особенно, в начальных стадиях). Также важную роль играет своевременная ресурсная поддержка больного – повышение уровня микровибрации в организме пациента.
Согласно Протоколу, выделяют 4 стадии пролежней: ниже предлагается таблица, в которой отражена данная классификация.
|
Стадия развития пролежня |
Признаки и симптомы |
|---|---|
|
1 стадия |
Самая ранняя стадия, при которой целостность кожных покровов не нарушена. Как выглядят пролежни в начальной стадии? На коже в месте давления заметен очаг покраснения (гиперемии), который не исчезает после прекращения давления. По мере нарастания кислородного голодания цвет кожи меняется. Как начинают выглядеть пролежни (1 стадия) на фото на данном этапе? Становится заметно, что участок, находящийся под давлением, приобретает синеватый оттенок, становится отечным. Больной отмечает повышение чувствительности в зоне развития пролежня, которое усиливается при надавливании. Постепенно чувствительность снижается и возникает онемение, что связано с пережатием нервных окончаний. |
|
2 стадия |
Симптомы этой стадии связаны с гибелью (некрозом) клеток кожи и верхних слоев подкожно-жировой клетчатки. Сначала поверхностные слои кожи (эпидермис), а затем и более глубокие (дерма) истончаются, происходит отслойка кожи. Признак второй степени пролежней – образование пузырей на месте давления, шелушение. Также может наблюдаться очаг воспаления в виде возвышения с углублением в центре (начало формирования язвы) |
|
3 стадия |
Проявления этой стадии обусловлены глубоким некрозом кожи, подкожно-жировой клетчатки с проникновением в мышцы. Пролежень на этом этапе выглядит как рана или язва, может наблюдаться выделение прозрачной или мутной (гнойной) жидкости. |
|
4 стадия |
Развитие данной стадии связано с гибелью клеток кожи, подкожной клетчатки и мышц. Пролежни 4 стадии выглядят как глубокая рана, на дне которой могут быть видны глубоко лежащие сухожилия, элементы суставов, костная ткань. |
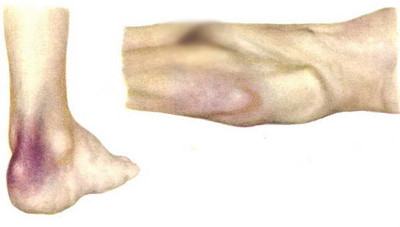 Чтобы лучше понять, как выглядят пролежни, можно посмотреть на фото: начальная стадия характеризуется наличием очага покраснения, кожа не повреждена, по мере нарастания кислородного голодания кожа приобретает синюшный оттенок (развитие цианоза)
Чтобы лучше понять, как выглядят пролежни, можно посмотреть на фото: начальная стадия характеризуется наличием очага покраснения, кожа не повреждена, по мере нарастания кислородного голодания кожа приобретает синюшный оттенок (развитие цианоза)
Как выглядят пролежни (2 стадия) на фотографиях? Здесь мы наблюдаем нарушения целостности кожи – от шелушения до образования поверхностной раны.
В 3 стадии рана становится более глубокой, может быть видна мышечная ткань. Как выглядят пролежни 4 стадии? На фотографиях виды глубокие раны, на дне которых могут быть заметны кости, связки, сухожилия.
Классификация по стадиям пролежневого процесса
Профессор М.Д. Дибиров (кафедра хирургических болезней и клинической ангиологии МГМСУ им. А.И. Евдокимова) также говорит о классификации пролежней, ориентирующейся на стадии пролежневого процесса. Всего выделяют три стадии: для того, чтобы понять, как выглядят в каждой из них пролежни, можно посмотреть фото по стадиям.
I стадия – стадия циркуляторных расстройств (сосудистых нарушений)
Для этой стадии характерны изменения, обусловленные нарушением кровообращения в тканях. Сначала возникает побледнение кожи в месте давления, которое сменяется покраснением, затем кожа приобретает синеватый оттенок. Как выглядят пролежни в начальной стадии? На фото видны участки покраснения без четких границ, целостность кожи не нарушена.
II стадия – стадия некротических изменений и нагноения
На этой стадии происходит гибель клеток (некроз) с поражением кожи и глубжележащих тканей: клетчатки, мышц. На этом этапе может присоединяться инфекция, поражающая как мягкие ткани (кожу, подкожную клетчатку, мышцы), так и костную и суставную ткань.
Пролежень в этой стадии может выглядеть как поверхностная рана или глубокая язва, в одних случаях имеющей сухую поверхность и четкие края, в других – наблюдается гнойное отделяемое и размытые края, что свидетельствует о распространении процесса на окружающие ткани.
III стадия – стадия заживления
На этой стадии в области пролежня преобладают процессы регенерации (восстановления) тканей, рана затягивается – происходит восстановление целостности кожного покрова или формирование рубца.
Классификация пролежней по механизму возникновения
Также в медицинской практике используется классификация, в основе которой лежит разделение пролежней на группы с учетом механизма их возникновения. В данном случае учитывается роль воздействия внешних причин и внутренних нарушений, играющих роль в развитии повреждений, о которых мы говорим.
Выделяют три вида пролежней: экзогенные, эндогенные и смешанные.
-
Экзогенные пролежни – повреждения, возникновение которых связано, прежде всего, с внешними воздействиями (от греч. exo — вне, genes — порождаемый). Прежде всего, речь идет о повреждениях кожи и глубжележащих тканей, развивающихся под влиянием факторов, о которых уже говорилось выше: давление (как ключевой фактор), трение, скольжение, влажность. В свою очередь экзогенные пролежни делятся на наружные и внутренние:
- Наружные экзогенные пролежни – это те самые повреждения, которые развиваются от соприкосновения наиболее выпирающих участков тела (например, крестец, лопатки, пятки в положении «лежа на спине») с твердой поверхностью. К этой же группе относятся повреждения, возникающие в результате давления и трения гипсовых повязок (и других материалов, использующиеся для фиксации при травмах), различных корсетов, неграмотно подобранных протезов и пр.
- Внутренние экзогенные пролежни – участки поврежденной кожи, которые появляются в результате постоянного давления катетеров - трубок, вводящихся в сосуды для облегчения введения препаратов, в мочевыводящий канал или мочевой пузырь для отведения мочи. Как правило, они развиваются у пациентов с нарушениями обмена веществ, истощением, проблемами с кровоснабжением тканей.
-
Эндогенные пролежни (от греч. endo – внутри) связаны, прежде всего, с внутренними нарушениями в организме. Чаще всего такие повреждения встречаются у больных с поражениями головного и/или спинного мозга. Это может быть травма, инсульт (кровоизлияние), опухоль и т.п. Такие заболевания приводят к нарушению нервной регуляции обменных процессов в тканях, нарушению сосудистого тонуса. В результате страдает питание клеток, в том числе мышц и кожи, что и является главной причиной развития повреждений. Подобные пролежни часто называют нейротрофическими язвами (от греч. trophe – питание).
Основная опасность таких поражений заключается в том, что гибель мышечных клеток и развитие язвы в мышечной ткани часто происходит при неповрежденных кожных покровах. Таким образом, вовремя распознать и принять адекватные меры для их лечения бывает сложно – для их диагностики может потребоваться ультразвуковое исследование мягких тканей. Именно поэтому пациенты с заболеваниями и травмами нервной системы нуждаются в постоянном наблюдении врача.
- Смешанные пролежни развиваются, когда в организме имеются и внутренние проблемы (например, истощение, онкологический процесс), в результате которых страдает регуляция питания тканей, обменные процессы, и существуют наружные воздействия – давление, трение и пр.
 От того, с действием каких факторов (внешних или внутренних) связано образование пролежней, зависит тактика их лечения. Так, если ведущую роль играют внешние причины, то решить проблему (особенно на ранних этапах) можно при помощи правильного ухода и грамотно подобранных медикаментов для местного применения.
От того, с действием каких факторов (внешних или внутренних) связано образование пролежней, зависит тактика их лечения. Так, если ведущую роль играют внешние причины, то решить проблему (особенно на ранних этапах) можно при помощи правильного ухода и грамотно подобранных медикаментов для местного применения.
Почему важно понять, под действием каких причин возникают повреждения? Потому что от этого зависит тактика ведения пациентов. Если проблема связана, прежде всего, с болезнями и травмами нервной системы, нарушениями обменных процессов, обусловленными различными болезнями и пр., то первоочередные меры должны быть направлены на улучшение питания тканей, нервной проводимости, нормализацию обмена веществ, восстановление кровоснабжения тканей и пр. Если же ведущую роль играют внешние причины, то решить проблему (особенно на ранних этапах) можно при помощи правильного ухода и грамотно подобранных медикаментов для местного применения.
При этом, когда речь идет о запущенных процессах (это третья и четвертая стадии), то, по какой бы причине не возникли повреждения, чтобы их устранить, в большинстве случаев бывает нужна хирургическая операция. Кроме того, всем больным, страдающим пролежнями, показана виброакустическая терапия, обеспечивающая организм ресурсом микровибрации. При этом причина возникновения проблемы также не играет роли.
Классификация пролежней по типу некроза (гибели клеток)
Когда в результате воздействия тех или иных причин в месте развития пролежня начинают гибнуть клетки, возникает участок некроза (мертвой ткани). Однако в разных случаях этот процесс развивается по-разному:
- Сухой некроз (мумификация) – это «ссыхание» пораженных тканей. Очаг поражения имеет четкие границы, выделений из раны нет: инфицирование происходит очень редко, на начальных этапах, когда в тканях остается некоторое количество жидкости. Пациент может отмечать болезненность в пораженной зоне, однако общее состояние чаще всего не страдает.
-
Влажный некроз (пролежневая гангрена) часто развивается у ослабленных больных с поражениями нервной системы, обменными и сосудистыми нарушениями. При этом омертвение ткани происходит на больших участках, часто происходит инфицирование участка повреждения. Рана отечна, в ней обнаруживаются гнойные выделения, имеющие неприятный запах.
Как правило, развитие пролежневой гангрены сопровождается резким ухудшением общего состояния пациента: повышением температуры, может наблюдаться бред, потеря сознания, сердцебиение, рвота (как следствие отравления организма продуктами распада микробов). При отсутствии адекватных мер (назначение антибиотиков, хирургическое лечение) высока вероятность развития сепсиса – заражения крови, нередко приводящего к гибели больного.
Классификация пролежней по размерам (диаметру поражения)
- Небольшой пролежень: диаметр составляет менее 5 см.
- Средний пролежень: диаметр составляет 5-10 см.
- Большой пролежень: диаметр составляет до 10 до 15 см.
- Гигантский пролежень: диаметр превышает 15 см.
Необходимо отметить, что большой диаметр пролежня не всегда обозначает наличие тяжелого процесса: обширные поражения иногда могут носить поверхностный характер, протекают без инфекционных осложнений и достаточно хорошо поддаются лечению без хирургического вмешательства. Конечно, такая картина чаще встречается, когда наблюдаются не запущенные пролежни, а начальная стадия процесса.
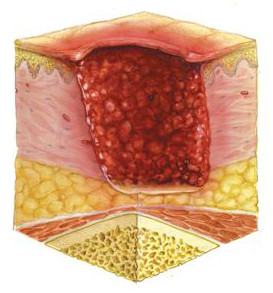 В то же время язва, имеющая относительно небольшой диаметр, может быть достаточно глубокой, доходить до мышечного слоя и служить входными воротами для присоединения инфекции. Подобная картина нередко наблюдается у пациентов с поражением нервной системы и сосудов.
В то же время язва, имеющая относительно небольшой диаметр, может быть достаточно глубокой, доходить до мышечного слоя и служить входными воротами для присоединения инфекции. Подобная картина нередко наблюдается у пациентов с поражением нервной системы и сосудов.
При этом нередко может наблюдаться, так называемая, свищевая форма пролежня - входное отверстие (язва) в области кожных покровов имеет минимальный диаметр (менее 1 см.), оно представляет собой канал, который ведет в расположенную под ним глубокую полость с гнойным содержимым. Причем в воспалительный процесс могут вовлекаться не только мышцы, но и костная ткань с развитием остеомиелита.
Классификация осложнений пролежней
Пролежни у больных часто осложняются присоединением инфекционного процесса, особенно когда речь идет о 3-4 стадии (наличие глубокой язвы с поражением мышечной ткани). Если больной находится в стационаре, высока вероятность развития воспаления, вызванного внутрибольничной инфекцией, то есть возбудителями, проявляющими устойчивость к действию многих антибиотиков. При постановке диагноза в случае осложненных пролежней помимо стадии процесса указывается вид осложнения.
В зависимости от того, какие ткани вовлечены в воспалительный процесс, различают следующие виды инфекционных осложнений пролежней:
- Флегмона – воспаление подкожно-жировой клетчатки, соединительной ткани, не имеющее четких границ. Чаще всего вызывается стафилококком.
- Абсцесс - очаг гнойного расплавления мягких тканей (клетчатки, соединительной ткани, мышц) с формированием гнойной полости, имеющий четкие границы.
- Остеомиелит – расплавление костной ткани. Чаще возникает в таких областях, как копчик, крестец, затылок, пяточные кости.
- Гнойный артрит – воспаление в области суставов.
- Гнойное расплавление стенки сосудов – может приводить как кровотечению, так и к попаданию гнойного содержимого в кровеносное русло.
- Сепсис – распространение инфекции по организму, при этом может происходить формирование гнойных очагов в различных органах (сердце, почки, легкие, суставы и пр.) с развитием в них воспалительных процессов. Поступление в кровь большого количества токсических (вредных) веществ, связанных с массовой гибелью и распадом клеток, живых и погибших микробов и продуктов их жизнедеятельности может очень быстро стать причиной гибели больного.
Также возможно развитие такого осложнения, как рожистое воспаление, связанное с проникновением в пролежневую рану стрептококков. В некоторых случаях, при наличии длительно незаживающих язв, особенно у пациентов с заболеваниями нервной системы и обменными нарушениями, возможно злокачественное перерождение (малигнизация) и развитие рака кожи на месте пролежня (Ш.М. Чынгышпаев, 2013).
Что делать при пролежнях в домашних условиях?
 Далеко не всегда пролежни развиваются у пациентов, находящихся в больнице. Нередко уходом за пациентом, имеющим ограничения подвижности, занимаются родственники в домашних условиях. Что же делать при обнаружении повреждений, о которых мы говорим в данной статье?
Далеко не всегда пролежни развиваются у пациентов, находящихся в больнице. Нередко уходом за пациентом, имеющим ограничения подвижности, занимаются родственники в домашних условиях. Что же делать при обнаружении повреждений, о которых мы говорим в данной статье?
Прежде всего, необходимо вызвать врача, который сможет грамотно оценить состояние кожных покровов и мягких тканей в месте развития поражения и, при необходимости, принять решение о направлении пациента в стационар.
Но в этом не всегда есть необходимость. Например, с пролежнями, при которых не наблюдается глубокое повреждение тканей (как правило, речь идет о первой и второй стадии) и нет признаков инфекционного процесса, можно справиться дома. При этом важнейшую роль играет организация правильного ухода за пациентом, рациональная диета и питьевой режим, формирование благоприятного микроклимата в помещении, где находится больной, применение местных медикаментов и пр. Подробнее об этом можно прочитать в статье «Чем лечить в домашних условиях пролежни у лежачих больных?».
Эффективным средством лечения и профилактики пролежней является виброакустическая терапия. Применение медицинских аппаратов Витафон у людей, ограниченных в движении, способствует повышению уровня микровибраций в организме и позволяет решить следующие задачи:
- Активизация обменных процессов во всех органах и тканях, в том числе в коже и мышцах.
- Улучшение кровоснабжения всех тканей организма.
- Стимуляция процесса выведения (утилизации) погибших клеток, шлаков и ядов благодаря улучшению работы лимфатической системы и других органов, ответственных за очищение организма (почек, печени)
- Укрепление иммунной системы, благодаря чему существенно снижается риск развития инфекционных осложнений.
 Оптимальным способом насыщения организма целебной энергией микровибрации у лежачих больных является специальный виброакустический матрац, входящий в состав медицинского аппарата Витафон-2. Восемь виброфонов, входящих в его состав, обеспечивают виброакустическое воздействие на всю область пролежня и расположенных рядом тканей. Матрац очень удобен в применении – он может работать в автоматическом режиме до 14 часов, периодически включаясь (на 3 минуты через каждые 24 минуты), что обеспечивает непрерывное и дозированное воздействие на организм пациента.
Оптимальным способом насыщения организма целебной энергией микровибрации у лежачих больных является специальный виброакустический матрац, входящий в состав медицинского аппарата Витафон-2. Восемь виброфонов, входящих в его состав, обеспечивают виброакустическое воздействие на всю область пролежня и расположенных рядом тканей. Матрац очень удобен в применении – он может работать в автоматическом режиме до 14 часов, периодически включаясь (на 3 минуты через каждые 24 минуты), что обеспечивает непрерывное и дозированное воздействие на организм пациента.
Подробнее об этом можно прочитать в статьях «Эффективное средство от пролежней в домашних условиях» и «Методика лечения пролежней Витафоном».
 |
Если у Вас возникли вопросы оставьте заявку на обратный звонок
и мы обязательно перезвоним Вам! |
 Как повысить свои шансы на выживание при встрече с вирусной инфекцией?
Как повысить свои шансы на выживание при встрече с вирусной инфекцией?
Что эффективно в домашних условиях и условиях карантина?
Ознакомьтесь с отзывами врачей и пользователей! Читайте новую статью врача Северо-Западного Государственного Медицинского Университета им. И.И. Мечникова, кандидата медицинских наук, доцента Рябчук Ф.Н.
Список использованной литературы:
- Басков А.В. Хирургическое лечение пролежней у больных со спинномозговой травмой / Вопросы нейрохирургии – 2000 г. – № 1
- Воробьев А.А. Лечение пролежней у спинальных больных / Бюллетень Волгоградского научного центра РАМН – 2007 г. – № 2
- Гаркави А. В. Комплексное лечение пролежней у спинальных больных. Диссертация кандидата медицинских наук / Москва, 1991 г.
- Дибиров М.Д. Пролежни. Профилактика и лечение / Медицинский совет, №5-6, 2013 г.
- Зилович А. А. Хирургическое лечение пролежней, трофических язв и остеомиелита у больных с повреждениями позвоночника и спинного мозга. Диссертация кандидата медицинских наук / Донецк, 1986 г.
- Климиашвили А.Д. Профилактика и лечение пролежней / Русский медицинский журнал – 2004 г. – Т. 12, № 12.
- Коган О. Г. Классификация и комбинированное консервативно-хирургическое лечение пролежней и бурситов при поражениях спинного мозга. Методические рекомендации для врачей / Новокузнецк, 1976 г.
- Микровибрационная энергетика и качество жизни / «Врач» №7 / 2014 г.
- Мусалатов Х.А. Лечение пролежней у больных с повреждением позвоночника и спинного мозга / Медицинская помощь – 2002 г. – № 3.
- Протокол ведения больных. Пролежни /Приложение к приказу Минздрава России от 17.04.02. №123.
- Федоров В.А., Ковеленов А.Ю., Логинов Г.Н. и др. Ресурсы организма – новый подход к выявлению причин возникновения заболеваний и методам их лечения / СПб: СпецЛит, 2012 г.
Автор статьи: врач Климова В.В. (Санкт-Петербург)
Вы можете задавать вопросы (ниже) по теме статьи и мы постараемся на них квалифицированно ответить!
.jpg)










